Hernia-tussenwervelschijven komen vaker tot uiting in leeftijdsgebonden osteochondrose als gevolg van uitdroging en kwetsbaarheid van de annulus fibrosus. Maar dit is slechts een van de risicofactoren. Anderen zijn onder meer:
- Zware belasting van de lendenstreek door overgewicht.
- Zwakte van het spierapparaat.
- Erfelijkheid.
- Een sedentaire levensstijl en als gevolg daarvan constante compressie van de wervelstructuren.
- Roken.
- Geweldige fysieke activiteit.
Volgens medische statistieken komt deze ziekte vele malen vaker voor bij mannen dan bij vrouwen.
Wat zijn de meest voorkomende oorzaken van de ziekte:
- Verwondingen door verkeersongevallen of vallen.
- Hijsen van zware voorwerpen met een verkeerde lastverdeling.
- Scoliose of lordose, wat leidt tot verhoogde stress op bepaalde delen van de wervelkolom.
- Dysplasie van de heupgewrichten.
- Chronische ziekten, waaronder tuberculose van de wervelkolom, neoplasmata, syfilis.
- Stofwisselingsstoornissen (erfelijk en verworven).
Al deze factoren zorgen ervoor dat het kraakbeen en de botten van de wervelkolom verslijten en verzwakken. En dit is de belangrijkste reden voor de hernia tussenwervelschijven.
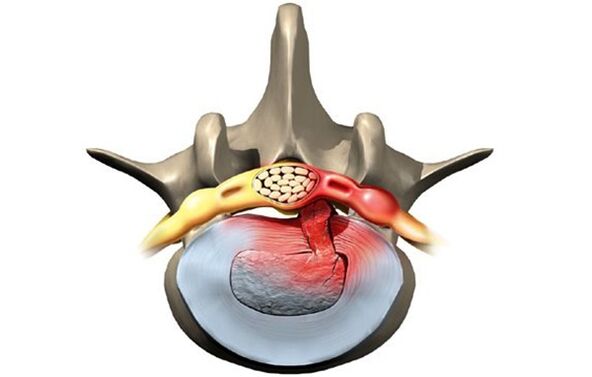
Stadia van ontwikkeling van de ziekte
Zonder de juiste behandeling vordert de ziekte en verslechtert de toestand van de beschadigde wervelschijven. Er zijn vier stadia in de ontwikkeling van de ziekte:
- Verzakking. De tussenwervelschijf is behoorlijk verschoven, niet meer dan twee millimeter. De nucleus pulposus steekt niet uit buiten het wervellichaam.
- Lumbale uitsteeksel. De rand van de schijf reikt tot voorbij het wervellichaam tot een afstand van maximaal 1, 5 mm, maar de verplaatsing van de kern wordt niet waargenomen.
- Extrusie. De kern steekt buiten het wervellichaam uit.
- sekwestratie. De kern valt praktisch uit en hangt in de vorm van een druppel over de wervel. In dit stadium bestaat het risico op scheuring van de annulus fibrosus en lekkage van vochtafscheiding.
In het eerste stadium van de ziekte maakt een persoon zich bijna nergens zorgen over, soms zijn er rugpijnen, maar deze gaan snel voorbij. Met de ontwikkeling van de ziekte verslechtert ook de gezondheidstoestand, de symptomen worden pijnlijker en alarmerender. Als de diagnose niet op tijd wordt gesteld en de behandeling niet wordt gestart, zijn de gevolgen mogelijk: verlamming van de benen en ernstige aandoeningen van het zenuwstelsel.
Hoe manifesteert een lumbosacrale hernia zich?
Een hernia tussenwervelschijf kan zich manifesteren met de volgende symptomen:
- Pijn in de lumbale regio.
- Pijn bij het lopen, uitstralend naar het dijgebied.
- Gevoelloosheid van de voeten, vingers, gebieden op het oppervlak van het onderbeen en de dij.
- Zwaar gevoel in de benen.
- Stijfheid van beweging.
Om niet te laat te zijn met het zoeken van medische hulp, is het de moeite waard om de symptomen van de ziekte nauwkeuriger te analyseren. Ze kunnen worden onderverdeeld in drie groepen.
Pijnsyndroom
Pijn met een hernia van de lumbosacrale wervelkolom is een belangrijk symptoom. Zelfs in de eerste fase is er pijn in het gebied van de beschadigde schijf, vooral na een blessure. Ze kunnen toenemen of afnemen, en dan weer opduiken. Vaker doet het sacrale gebied niet eens pijn, maar doet het pijn, vooral bij lichamelijke inspanning of langdurig zittend werk. Als een persoon op een gezonde kant gaat liggen en het been buigt, verdwijnen de pijnen volledig. Deze toestand kan enkele maanden aanhouden.
Met tijdige behandeling voor medische hulp is het gemakkelijk om van het probleem af te komen. Het volstaat om afscheid te nemen van slechte gewoonten en de door uw arts aanbevolen fysiotherapie-oefeningen te doen.
Elke dag zal het getroffen gebied toenemen en de toestand van de schijfweefsels verslechteren. De overgang naar de tweede graad van de ziekte wordt gesignaleerd door verhoogde pijn. Het wordt nu niet alleen in het sacrale gebied gevoeld, maar bedekt de hele onderrug, straalt uit naar het cervicale gebied, naar elke rugspier, billen, dijen, benen, voeten en tenen. Ongemak manifesteert zich met fysieke activiteit, zelfs onbeduidend - hoesten of niezen.
wervel syndroom
Verhoogde pijn in de tweede fase gaat gepaard met constante spasmen van de rugspieren. Dit leidt tot nog meer ongemak voor de patiënt. Hij kan niet vrij bewegen, zijn rug strekken, strekken. De gang van zo'n persoon wordt onzeker, hij leunt altijd naar de kant tegenover de patiënt, slungelt.
Door een verminderde coördinatie van bewegingen gaat de kwaliteit van het menselijk leven achteruit. Hij kan de taken op het werk niet goed uitvoeren en actieve rust vanwege constante pijn wordt onrealistisch.
Radiculair syndroom
Als een hernia onbeheerd wordt achtergelaten door artsen, leidt een progressieve ziekte tot compressie van de wervelkolomwortels, waardoor ze afsterven, en bloedtoegang tot de weefsels van de beschadigde schijf is bijna onmogelijk. Symptomen die kenmerkend zijn voor ernstige stadia van de ziekte verschijnen:
- Verzwakking van de beenspieren. De patiënt kan niet hurken, strekken, springen. Zelfs traplopen is moeilijk voor hem.
- Gevoelloosheid van het getroffen gebied en de omliggende gebieden. De huid wordt ongevoelig en bleek, er is een gevoel van kippenvel en tintelingen. Patiënten klagen over hyperhidrose in het getroffen gebied en benen, of, omgekeerd, overmatige droogheid van de huid.
- Spit. De patiënt lijdt aan lumbago in de lumbale regio met acute, scherpe pijn, die bij elke beweging toeneemt. Indien onbehandeld, leidt dit tot vernietiging van de heup- en kniegewrichten.
- Een merkbare dunner worden van het zere been, wat leidt tot asymmetrie van de houding.
- Verstoring van de bekkenorganen. Urologische en gynaecologische aandoeningen worden verergerd, het libido verdwijnt, diarree, urine-incontinentie is mogelijk.
In ernstige gevallen van spinale hernia bestaat het risico op verlamming, invaliditeit en zelfs overlijden.
Diagnose van pathologie
Als een persoon ernstige lage rugpijn heeft, moet hij een afspraak maken met een neuroloog. Hij zal een onderzoek uitvoeren met medische tests:
- Identificatie van reflexen van de pezen van de onderste ledematen.
- Beenlift testen.
- Bepaling van de gevoeligheid voor warmte of kou, pijn en trillingen over het gehele oppervlak van de benen, dijen, billen, buik en rug.
De arts zal de patiënt dan doorverwijzen voor een MRI- of CT-scan van de lumbale wervelkolom. Met behulp van tomografische technieken wordt een driedimensionaal beeld van het getroffen gebied verkregen. Het kan worden gebruikt om de locatie en grootte van de hernia, het stadium van de ziekte, te bepalen.
Als er een risico op ruggenmergletsel bestaat, worden bovendien elektromyografie, neurografie en contrastmyelografie voorgeschreven. Met behulp van deze onderzoeken zal de arts bepalen of een dringende chirurgische ingreep noodzakelijk is.
Hernia behandeling
Een wervelhernia wordt zowel conservatief als operatief behandeld. De keuze van de techniek hangt af van het ontwikkelingsstadium van de ziekte, de aanwezigheid van bijkomende ziekten en contra-indicaties.
conservatieve therapie
De therapeutische cursus is primair gericht op het verlichten van pijn en het verlichten van de toestand van de patiënt.
Welke geneesmiddelen kan een arts voorschrijven:
- Geneesmiddelen die pijn en ontsteking verlichten. In geval van exacerbatie - in de vorm van injecties. Wanneer de acute pijn is verlicht (meestal zijn drie tot vier dagen voldoende), worden orale medicatie met een vergelijkbaar effect voorgeschreven.
- Novocaine-blokkade met toevoeging van corticosteroïden. Een vergelijkbare methode is in staat om pijn gedurende twee weken tegelijk te stoppen. Meestal wordt een kuur van blokkades uitgevoerd met injecties in verschillende delen van de beschadigde schijf.
- Spierverslappers van centrale actie. Ze verminderen de spieractiviteit door pijnkrampen te verlichten.
- Vitamine-mineraalcomplexen met de nadruk op de elementen van groep B. Ze ontspannen de spieren enigszins, helpen weefselregeneratie en geleiding van zenuwimpulsen.
Na verlichting van het pijnsyndroom neemt de inname van geneesmiddelen af. Behandeling van de ziekte is te wijten aan fysiotherapie en fysiotherapie.
Fysiotherapeutische behandelmethoden worden ook geselecteerd afhankelijk van de toestand van de patiënt. Dit zou kunnen zijn:
- Behandeling met hitte of elektrische schok.
- Elektroforese met ontstekingsremmende medicijnen.
- Acupunctuur en acupressuur.
- Hirudotherapie.
- Hydromassage.
Normale massage is alleen toegestaan als er geen pijnsyndroom is. Een effectievere fysiotherapeutische behandeling is manuele therapie met post-isometrische ontspanning.
Artsen raden rokende patiënten ten zeerste aan om te stoppen met roken.
Voedingsaanpassingen zijn ook belangrijk, vooral voor patiënten met overgewicht. Vette, hartige gerechten, zoetigheden en alcohol zullen van het menu moeten worden uitgesloten. Een spaarzaam dieet met een overvloed aan groenten en gefermenteerde melkproducten zal het lichaam helpen de behandeling beter te doorstaan en de kilo's die op de rug wegen, kwijt te raken.
Chirurgische ingreep
Conservatieve behandeling duurt meestal ongeveer twee maanden. Als het niet het gewenste resultaat geeft, wordt besloten om de therapeutische tactieken te wijzigen of een operatie uit te voeren. De laatste wordt voorgeschreven voor ernstige pijn, verlies van gevoeligheid van de benen, disfuncties van de bekkenorganen. Afhankelijk van de complexiteit van de situatie wordt de operatie op de volgende manieren uitgevoerd:
- Endoscopische methode. Er worden drie micro-incisies gemaakt in het getroffen gebied. Een camera wordt geïntroduceerd in een voor uitzending naar de monitor. Via de andere twee wordt het uitsteeksel van de hernia verwijderd met behulp van miniatuurinstrumenten.
- Door de methode van percutane discectomie. De beschadigde kern wordt verwijderd door een gaatje in de wervelschijf en vervangen door een kunstmatige substantie.
- Door laserreconstructie. Het wordt uitgevoerd in de vorm van lekke banden met behulp van een speciale naald zonder weefsel te ontleden. Laserstraling verwarmt de schijfstructuren en stimuleert de celregeneratie en verlicht pijn.
In moeilijke gevallen is endoprothese van de wervelschijven mogelijk - vervanging van het gewonde orgaan door een implantaat.
Na complexe chirurgische ingrepen is revalidatie vereist. De geopereerde persoon zal een korset moeten dragen en zal ongeveer drie maanden niet kunnen zitten. Verdere revalidatieperiode omvat de praktijk van therapeutische gymnastiek en fysiotherapie.
Preventieve technieken
Net als elke andere aandoening zijn hernia's gemakkelijker te voorkomen dan te genezen. Wat u moet doen om uw tussenwervelschijven gezond te houden:
- Bereken nauwkeurig belastingen als uw baan daarmee verband houdt, of als u een professionele atleet bent.
- Correct lichaamsgewicht (de index mag niet hoger zijn dan 30).
- Kies een goed matras om in de juiste positie (bij voorkeur op je rug) te slapen.
- Neem deel aan zachte lichamelijke opvoeding, zwemmen, fitness.
- Neem oefeningen in de ochtendoefeningen op om het gespierde korset van de wervelkolom te versterken.
- Geef sigaretten op.
- Eet goed.
Als het naleven van deze regels een gewoonte wordt, bestaat het risico op het krijgen van een hernia alleen als gevolg van een ongeval.
Een hernia is gevaarlijk met ernstige gevolgen en de behandeling van gevorderde gevallen is erg lang. Om operaties en complicaties te voorkomen, moet u een neuroloog raadplegen als u pijnlijke gevoelens in de rug heeft.
Osteochondrose
De term osteochondrose zelf is afgeleid van twee woorden: osteo - bot en chondrue - kraakbeen. Simpel gezegd, het is kraakbeenverstarring. Hoewel deze interpretatie fundamenteel verkeerd is. Sommigen gaan in hun waanideeën nog verder en zijn ervan overtuigd dat osteochondrose de afzetting van zouten in de gewrichten is. Bovendien is het tafelzout dat zogenaamd in grote hoeveelheden wordt gegeten.
Pathogenese
In werkelijkheid gebeurt alles een beetje anders. En moeilijker. En tafelzout, als het een rol speelt bij het ontstaan van osteochondrose, is heel indirect. Osteochondrose is gebaseerd op dystrofie en degeneratie van het gewrichtskraakbeen. Dit is geen onafhankelijke ziekte, maar een pathologisch proces dat bijna overal kan worden opgemerkt waar bindkraakbeenweefsel aanwezig is.
Toch beïnvloedt osteochondrose in het overweldigende geval de wervelkolom. Waarom is dat? Het feit is dat er tussen de wervels een soort afstandhouders zijn - tussenwervelschijven (tussenwervelschijven). De fysiologische rol van deze schijven is om de wervellichamen op te vangen en te beschermen tegen voortijdige slijtage als gevolg van mechanische belasting. De schijf bestaat uit een interne vloeibare nucleus pulposus omgeven door een annulus fibrosus en een bovenste en onderste eindplaat.
De schijf ondergaat een enorme mechanische belasting, wat leidt tot permanente schade aan de structuren op cellulair niveau. Bij mensen zijn deze processen te uitgesproken - dit is onze betaling voor rechtop lopen. Om te voorkomen dat de schijf volledig wordt "gewist", moet deze constant worden geregenereerd, dat wil zeggen hersteld. Het is de balans van schade-regeneratieprocessen die de normale structuur van de tussenwervelschijf bepaalt. Een ander merkwaardig detail is dat de toevoer van bloed en voedingsstoffen naar de tussenwervelschijven niet plaatsvindt via bloedvaten, die in de kindertijd overgroeid zijn, maar diffuus vanuit het botweefsel van de wervellichamen. Nogmaals, de betaling voor het vermogen om op twee ledematen te lopen, niet op vier.
Hierdoor raken de tussenwervelschijven gemakkelijk anatomisch en fysiologisch beschadigd. Elk negatief proces in het lichaam leidt tot een onbalans in schadeherstel en tot de ontwikkeling van dystrofie en degeneratie in de tussenwervelschijven. Een structureel defecte schijf is niet langer bestand tegen de juiste mechanische belasting. Onder overmatige druk van de bovenliggende wervels worden de schijven in verschillende richtingen verplaatst, meestal naar de zijkanten en naar achteren. Dit proces wordt hernia genoemd.
Het botweefsel van de wervels, dat zijn kraakbeenbekleding heeft verloren, ondergaat ook mechanische slijtage. Door constant trauma op het voorste randoppervlak van de wervellichamen, worden pathologische botgroei gevormd - osteofyten. Spondylose ontwikkelt zich. Door degeneratie en verplaatsing van de schijf nemen de tussenwervelruimten af, wordt het wervelkanaal smaller en worden de wortels van de spinale zenuwen geschonden in de zogenaamde. foraminale gaten.
Oorzaken
De oorzaken, of etiologische factoren, van osteochondrose zijn divers. Ze kunnen beide lokaal zijn, d. w. z. veroorzaakt door de pathologie van de wervelkolom zelf en algemene aandoeningen op organismaal niveau. Elke pathologie die leidt tot een schending van de structuur van de wervelkolom of tot stofwisselingsstoornissen kan worden beschouwd als de oorzaak van osteochondrose. In dit verband zijn er:
- Veranderingen in de configuratie van de wervelkolom (scoliose, pathologische lordose of kyfose)
- Andere defecten van het bewegingsapparaat - platte voeten, smalle schoudergordel, bekkenafwijkingen
- ruggengraat letsel
- Zwakke immuniteit
- Stofwisselingsstoornissen - osteoporose, obesitas, diabetes mellitus, schildklierziekte
- Ziekten van het cardiovasculaire systeem - atherosclerose, hypertensie
- Spijsverteringsstoornissen die leiden tot onvoldoende opname van voedingsstoffen uit het maagdarmkanaal
- Erfelijkheid.
Opgemerkt moet worden dat de bovengenoemde pathologische aandoeningen niet noodzakelijkerwijs leiden tot osteochondrose. Dit vereist constante blootstelling aan bepaalde predisponerende factoren - onderkoeling, ondervoeding, een zittende levensstijl of, integendeel, overmatige fysieke inspanning.
Symptomen
Osteochondrose zelf is een asymptomatisch proces. En tegelijkertijd zijn de tekenen van degeneratie van de tussenwervelschijven divers. Hoezo dat? Het feit is dat de klinische manifestaties van osteochondrose gebaseerd zijn op de complicaties ervan - hernia's, spondylose, ischias, vernauwing van het wervelkanaal.
Bovendien is de kliniek zeer variabel, afhankelijk van de overheersende lokalisatie van het proces in de cervicale, thoracale of lumbosacrale wervelkolom. Het laatste deel wordt het vaakst aangetast, omdat het de onderrug is die de maximale fysieke activiteit op zich neemt. Tekenen van osteochondrose van het lumbosacrale gebied:
- Pijn (lumbodynie, spit, ischias)
- Bewegingsbeperking in de onderrug en onderste ledematen (claudicatio intermittens)
- Hier, gevoeligheidsstoornissen van het type paresthesie - gevoelloosheid, branderig gevoel, kruipen
- Pathologische spanning van de lumbale spieren
- Bij afwezigheid van behandeling, aandoeningen van de functie van de bekkenorganen.
Cervicale osteochondrose wordt iets minder vaak waargenomen dan lumbosacraal. Deze pathologie komt echter ook vrij vaak voor. Naast de typische tekenen van pijn (cervicalgie), verminderde gevoeligheid en bewegingen in de bovenste ledematen, heeft cervicale osteochondrose als gevolg van een verminderde bloedtoevoer naar de hersenen zijn eigen kenmerken. Deze kenmerken komen tot uiting:
- Slapeloosheid
- Hoofdpijn, duizeligheid
- Periodieke misselijkheid
- Algemene zwakte, snelle vermoeidheid
- Fluctuaties in bloeddruk
- Af en toe kiespijn
- Gedragsreacties in de vorm van tranen, prikkelbaarheid.
Het thoracale gebied met osteochondrose wordt relatief zelden aangetast. Patiënten zijn in dit geval personen die door hun beroep in een vaste ongemakkelijke houding moeten zitten - studenten, schoolkinderen, programmeurs, kantoorpersoneel. Symptomen van osteochondrose zijn in dit geval als volgt:
- Pijn en paresthesie in de borst
- Dyspnoe
- Gevoel van hartslag
- Beperking van beweging in de thoracale wervelkolom.
Diagnostiek
Uit dit alles blijkt duidelijk dat osteochondrose een kameleonziekte is. Vanwege de gelijkenis van tekens, is het gemakkelijk om het te verwarren met cerebrovasculair accident, hypertensie, myocardinfarct, angina pectoris, neurotische stoornissen. Dat is de reden waarom, om de juiste diagnose te stellen, een uitgebreide complexe diagnose nodig is om de symptomen en behandeling van osteochondrose correct te bepalen.
Deze diagnose zou, naast de traditionele bevraging en opheldering van patiëntenklachten, een medisch onderzoek en speciale onderzoeksmethoden moeten omvatten. Deze methoden omvatten röntgenfoto's van de wervelkolom, echografie van inwendige organen. Onlangs zijn computergestuurde en magnetische resonantiebeeldvorming met succes gebruikt om osteochondrose te diagnosticeren.
Behandeling
Therapeutische tactieken voor osteochondrose omvatten het gebruik van:
- Medicijnen
- Massage
- Fysiotherapie procedures
- Fysiotherapie (oefentherapie)
- Manuele therapie
- Acupunctuur.
Medicatie voor osteochondrose is vooral gericht op pijnverlichting en op het opheffen van ontstekingsprocessen in de zenuwwortels. Voor dit doel worden NSAID-medicijnen gebruikt. In verschillende combinaties worden deze medicijnen veel gebruikt in de vorm van zalven, injecties, tabletten voor de behandeling van osteochondrose. Men mag niet vergeten dat deze medicijnen een negatief effect hebben op de lever, maag en darmen. Door dit te doen, kunnen ze stofwisselingsstoornissen bij osteochondrose verergeren. Ze verlichten de pijn van blokkade goed met lokale anesthetica. Toegegeven, het effect van deze fondsen is van korte duur en heeft op geen enkele manier invloed op het verloop van osteochondrose als geheel.
Het is mogelijk om metabolische processen op lokaal en lichaamsniveau te verbeteren met behulp van medicijnen zoals chondroprotectors, immunostimulantia en vitamines met mineralen. Chondroprotectors worden gebruikt in tabletten, zalven en ampullen. Onder de versterkende middelen worden vitamine C, groep B, in combinatie met mineralen gebruikt. In dit opzicht hebben calciumpreparaten de meeste voorkeur. Inderdaad, in tegenstelling tot sommige onjuiste beweringen, is de basis van osteochondrose niet een teveel, maar gewoon een tekort aan calcium.
Na het succesvol verlichten van exacerbatie, worden fysiotherapie, massage en oefentherapie getoond. Elektroforese met calcium, fonoforese met hydrocortison, amplipuls, paraffinetherapie worden gebruikt als fysieke procedures. Al deze maatregelen zijn gericht op het wegnemen van pijn en ontstekingen in de zenuwwortels, banden en spieren. Massage voor osteochondrose wordt uitgevoerd volgens de algemeen aanvaarde methode. De massagezone wordt gekozen afhankelijk van de lokalisatie van osteochondrose. De vergroting van het bewegingsbereik wordt bereikt met behulp van oefentherapie. In het begin, in de exacerbatiefase, zijn er praktisch geen dynamische belastingen. De patiënt bevindt zich constant in een optimale houding. Op dit moment is het wenselijk om immobiliserende apparaten te dragen - een lumbale korset, de halskraag van Shant's. Naarmate de exacerbatie wordt verwijderd, nemen het volume en de duur van de bewegingen tijdens oefentherapie toe.
Onlangs zijn bij de behandeling van osteochondrose niet-traditionele behandelingsmethoden ontvangen - acupunctuur, manuele therapie, osteopathie. Acupunctuur is een effect op speciale biologisch actieve punten langs de wervelkolom, op de oorschelpen, op de handen en op de voeten. Met manuele therapie wordt de normale positie van de wervels en tussenwervelschijven hersteld door de handmatige actie van de handen van een specialist. En in de loop van de osteopathie wordt de structurele integriteit van het bewegingsapparaat verzekerd met behulp van specifieke technieken. Bij afwezigheid van het effect van conservatieve maatregelen voor de behandeling van osteochondrose, is aanhoudende pijn, complicaties, chirurgie geïndiceerd. De pathologisch verplaatste schijf wordt verwijderd. Momenteel wordt voor dit doel microdiscectomie uitgevoerd - endoscopische verwijdering van een verplaatste schijf.


































